|
Diabetes 1
2007.05.05. 12:44
 Mi a cukorbetegség, és a betegség okai, lefolyása Mi a cukorbetegség, és a betegség okai, lefolyása
A cukorbetegség (diabetes mellitus vagy "diabétesz", magyarul "mézédes átfolyás"-t jelent a görög "διαβήτης" = "átmenet, átfolyás" és a latin "mellitus" = "mézédes" szavak összetételéből) a szervezet anyagcseréjének krónikus megbetegedése. Az elnevezés az egyik főtünetre, a cukor vizelettel való fokozott kiválasztására és a megemelkedett vizeletmennyiségre utal. A középkorban a vizelet megkóstolása jelentette a diagnózist. A betegség oka a hasnyálmirigy által termelt inzulin nevű hormon hiánya, vagy a szervezet inzulinnal szembeni érzéketlensége (inzulinrezisztencia, relatív inzulinhiány) vagy mindkettő. Az abszolút vagy relatív inzulinhiány következtében, mivel a sejtek inzulin hiányában nem képesek a glukóz felvételére, a vércukorszint megemelkedik és ez okozza a betegség fő tüneteit.
Élettani háttér
A tápcsatorna a táplálékkal felvett szénhidrátokat glükózra (szőlőcukor) bontja. A glükóz a bélfalon keresztül a vérbe kerül és ezúton a test minden részére eljut.
A hasnyálmirigy (latinul pancreas) Langerhans-szigeteiben ezzel egyidőben az ún. béta-sejtek egy hormont (inzulin) termelnek és bocsátanak a keringési rendszerbe. Az inzulin inzulinreceptorokon keresztül kötni tud a test egyes sejtjeihez (máj-, izom- és zsírsejtek) és kis pórusokat nyit a sejtmembránon, amin keresztül a glükóz a sejtbe áramlik. A sejtek a glükózt energiaforrásként használják valamint egyes sejtek (máj és izom) ezen kívül képesek a glükóz tárolására is szénhidrát (glikogén) formájában.
A vér cukorkoncentrációja (vércukorszint) ezáltal állandóan kontroll alatt van és csak bizonyos határok között változik. A vércukorszint még egy hosszabb-rövidebb böjt alatt is a normális tartományban marad, mert a májban egy folyamatos szőlőcukor-újraképzés (glukoneogenezis) zajlik és ez biztosítja a vércukor konstans szinten tartását. A glukoneogenesist két hormon szabályozza: az inzulin, mely azt gátolja és a glukagon, mely serkenti. Normális körülmények között naponta 250 g glükóz képződik így a májban. Amennyiben az inzulin hiányzik (abszolút inzulinhiány) vagy nem tud rendesen hatni (relatív inzulinhiány), hiányzik az inzulin glukoneogenesist gátló hatása és a szabályozás felborul. A máj inzulin hiányában naponta 500 g szőlőcukort képes termelni. Ez magyarázatot ad arra, miért lehet a cukorbetegeknek a táplálék (szénhidrátok) felvételétől függetlenül magas vércukorszintje.
Ezen kívül van az inzulinnak még egy hatása: ez az egyetlen hormon, mely a zsírtartalékok felépítését végzi a zsírszövetben és azt támogatja, hogy a zsír a raktárakban maradjon. Inzulin abszolút hiányában ezért léphet fel testsúlycsökkenés.
Cukorbetegségben (inzulin hiányában vagy az inzulin hatásának csökkenésekor) ezért a sejtek (az agysejtek kivételével) nem tudják a glülózt a vérből felvenni, így az a vérben marad. Emellett növekedik a glükóz-újraképzés is a májban. Ezek a folyamatok együttesen ahhoz vezetnek, hogy megemelkedik a vércukorszint.
Típusai és okai
A cukorbetegségnek több típusa létezik. A kialakulás okai (patogenezis), a tünetek és a kezelés az egyes típusokban különbözik 1-es típusú diabetes mellitus
1-es típusú diabetes mellitus

A hasnyálmirigy Langerhans-szigete a béta-sejtekkel és emésztőenzimeket termelő sejtekkel körülvéve (hematoxylin-eosin-festés)
Az 1-es típusú diabetes mellitus (más néven inzulinfüggő diabetes mellitus) egy autoimmun betegség, melyet abszolút inzulinhiány okoz. Hátterében az áll, hogy a szervezet immunrendszere idegenként ismeri fel a saját sejtek egy részét, és autoimmun gyulladás következtében elpusztulnak a hasnyálmirigy inzulint termelő béta-sejtjei. Ez a diabétesz bármely életkorban előfordulhat, de leggyakrabban gyermek és fiatal felnőttkorban jelentkezik. A betegek általában soványak, gyakori a jelentős fogyás a betegség megállapítása előtt. A tünetek gyorsan alakulnak ki, a betegek kezeléséhez inzulin szükséges. Kezeletlen vagy rosszul kezelt, súlyos esetben tartósan magas vércukorszinttel (hiperglikémiával) és ketózissal járó életveszélyes állapot, az ún. ketoacidózisos kóma alakulhat ki .
Az 1-es típusú diabétesz általában a diabéteszes esetek 10%-át teszik ki. Leggyakoribb Skandináviában, míg nagyon ritka Japánban, Koreában. Európán belül is jelentősen változó gyakoriságú, több mint tízszer gyakoribb például Finnországban, mint Macedóniában. Magyarországon is egyre nő ennek a típusnak a gyakorisága.
2-es típusú diabetes mellitus
A 2-es típusú diabetes mellitus (más néven nem inzulinfüggő diabétesz) esetében a betegség kezdeti szakaszában a béta-sejtek termelnek ugyan inzulint, de az nem fejti ki megfelelően a hatását, mert a sejtek érzéketlenek vele szemben. Ezen érzéketlenség, az ún. inzulinrezisztencia általában az inzulinreceptorok hibás működése következtében alakul ki és következtében megemelkedik a vércukorszint. A magas vércukorszint, hiperglikémia miatt a béta-sejtek több inzulint próbálnak termelni, hogy az inzulinrezisztenciát kiegyenlítsék. Ez a folyamat kóros inzulintermeléshez vezet, végül az inzulintermelés kimerül. A betegség kezdetén gyakori a tünetmentesség, a diabétesz tünetei csak lassan alakulnak ki, gyakran a különböző szövődmények megjelenése kapcsán diagnosztizálják a kórt. A betegség kezelése a kezdeti szakaszban életmódváltoztatással (diéta, helyes táplálkozás, sport, testsúlycsökkentés), majd vércukorcsökkentő, valamint az inzulin hatását növelő tablettás készítményekkel történik. A betegség későbbi szakaszában, mikor az inzulintermelés már kimerült, az 1-es típusú diabéteszhez hasonlóan szükségessé válik az inzulin adása.
Az inzulinnal szembeni érzékenység csökkenése, az inzulinrezisztencia szorosan összefügg az elhízással. A 2-es típusú betegek 80%-a elhízott, többségük magas vérnyomástól is szenved. A betegség általában középkorú vagy idős embereknél alakul ki. E diabéteszforma gyakorisága szorosan összefügg az életmóddal; a mozgásszegény életmód, az elhízás, az egészségtelen táplálkozás döntő szerepet játszik e betegség kialakulásában. Manapság az elhízás gyermek és serdülőkorban is jelentkező rohamos terjedésével azonban ebben a korban is egyre több diabétesz jelentkezik. A világon a 2-es típusú betegek száma drámaian növekszik (az összes cukorbeteg kilenctizede a 2-es típusú betegségben szenved) a fejlett társadalmakban tapasztalható egészségtelen életmód és táplálkozási szokások miatt. Korábban ezt a diabétesz formát "enyhe" betegségnek tartották, mivel sokáig nem okoz panaszt, nem feltétlenül igényel inzulint. Ma már tudjuk, hogy ez nem igaz, a 2-es típusú cukorbetegség súlyos betegség. Súlyos, mivel mintegy 10-15 évvel lerövidíti a várható életkort, nagyon magas a szív- és érrendszeri betegségek gyakorisága és súlyossága. Egy 2-es típusú diabéteszes beteg olyan szív-érrendszeri veszélyeztetettségnek van kitéve, mint egy nem cukorbeteg, infarktuson átesett beteg.
Az 1-es és a 2-es típus összehasonlítása
|
1-es típusú diabetes mellitus |
2-es típusú diabetes mellitus |
| Oka |
inzulinhiány |
inzulinrezisztencia (relatív inzulinhiány) |
| Életkor |
bármely életkor, gyakrabban gyerek- vagy fiatalkor |
felnőttkor (40. életévtől), a korhatár csökken |
| Testsúly |
általában normális |
normális vagy elhízott (2b típus) |
| Kialakulása |
általában gyors |
lassú |
| Béta-sejtek száma |
kevesebb mint 10% |
kezdetben normális, később csökken |
| Vérinzulin |
alacsony vagy teljesen hiányzik |
a betegség elején magas |
| Autoantitestek |
igen |
nem |
| Ketózisra való hajlam |
kifejezett |
nem jellemző |
| Inzulinterápia |
szükséges |
a betegség elején nem szükséges |
MODY típus
A "MODY" (angol rövidítés, jelentése: maturity-onset type diabetes in young people = "felnőtt diabétesz, mely fiataloknál jelentkezik") egy ritka, sajátos cukorbetegség forma, mely a glukóz anyagcsere génjeinek mutációja miatt alakul ki. Ezidáig hat formáját írták le, a hat forma hat különböző gén mutációja miatt alakul ki. Öt esetben transzkripcios faktorokat kódoló gének (pl. hepatic nuclear factor (HNF)-1alfa, HNF-4alfa) károsodnak. Ezek a gének a béta-sejtekben expresszálódnak és károsodásuk az inzulintermelés és kiválasztás zavarához vezet. A hatodik forma (2-es típusú MODY) esetében a glukokinázt kódoló gén károsodik. A glukokináz egy sejten belüli glukózszenzor a hasnyálmirigyben, továbbá egy fontos enzim a glukogénszintézisben.
A betegség dominánsan öröklődik. A nevéből eredően már gyerek- vagy fiatal felnőttkorban felléphet, a kezeléséhez a kezdetekben nem szükséges inzulin. A diabéteszes esetek 2-5%-a tartozik ebbe a formába.
Terhességi diabétesz
A terhességi vagy gesztációs diabetes mellitus (rövidítve: GDM) a cukorbetegség egyik formája, mely a terhesség első három hónapjában jelentkezik és a terhesség végével általában eltűnik. Habár a kialakulásának okai nem teljesen ismertek, feltételezhető, hogy a terhesség során termelődő egyik hormon, a hCG (humán chorio-gonadotropin) hatására keletkezik, mivel a hCG az inzulin ellen hat. Az alábbi rizikófaktorok növelik a GDM kialakulásának esélyét: családban előforduló 2-es típusú diabétesz, a terhes nő kora (idősebbeknél gyakoribb), elhízás, GDM korábbi terhesség során, 4000 g feletti súlyú újszülött korábbi terhesség során, dohányzás.
További formái
Felismerése, tünetei
Az 1-es típusú diabétesz viszonylag gyorsan alakul ki, a betegség nem ritkán egy ketoacidózisos kóma során kerül felismerésre. A 2-es típus ezzel szemben általában lassan fejlődik ki, alig észrevehetően. Emiatt a 2-es típus felismerése legtöbbször rutin vizsgálat során történik, ahol az emelkedett vércukorszint vagy a vizeletben kimutatott magas cukorkoncentráció fedi fel először a betegséget.
Az abszolút vagy relatív inzulinhiány következtében emelkedik a vérben a cukor koncentrációja, mivel a sejtek inzulin hiányában nem képesek a glukóz felvételére. A magas vércukorszint (hiperglikémia) következtében megnő az ürített vizelet mennyisége, mert a vesék egy bizonyos cukorszint felett (általában 10 mmol/l-tól) nem képesek a cukor visszatartására, a vizelettel glukóz is ürül és az ürülő cukor vízet ragad magával. A vízvesztés pedig szomjúságérzetet okoz. Előfordul, hogy tartós fáradtság, elhúzódó sebgyógyulás, ismételten jelentkező pattanásos bőrbetegség vagy viszketés hívja fel a figyelmet a cukorbetegségre. A hiperglikémia miatt szemészeti szövődmény is kialakulhat, látászavar is jelentkezhet. Lehetséges, hogy a szemészorvos a szemfenéken észlelt jellegzetes elváltozások alapján hívja fel a diabéteszre a figyelmet. Megtartott vagy emelkedett étvágy mellett a testsúly csökkenhet, mivel a glukóz nem tud beépülni a szervezetbe. A beteg a tünetekhez hozzászokhat, ezért előfordul, sajnos nem is ritkán, hogy a diabétesz szövődményeit észleli először az orvos.
Klinikai tünetek
A cukorbetegség klinikai tünetei az alábbiak lehetnek:
- Általános tünetek: fáradtság, teljesítménycsökkenés
- Emelkedett vérinzulin szint miatt kialakuló tünetek (a 2-es típus kezdeti fázisa): farkasétvágy, izzadás, fejfájás.
- Magas vércukorszint (hyperglikémia) miatt jelentkező tünetek: nagy mennyiségű vizelet gyakori ürítése (polyuria), szomjúság, nagymértékű ivás (polydipsia), fogyás.
- Folyadék és elektrolitháztartás zavar miatt jelentkező tünetek: éjszakai vádligörcsök, látászavarok (a lencse víztartalmának változása miatt).
- Bőrtünetek: viszketés (gyakran a genitáliák és az ánusz környékén), bakteriális és gombás bőrfertőzések, vöröses arcszín (rubeosis diabetica).
- Potencia- valamint menstruációzavarok.
Laborvizsgálatok
- Vércukor: a vércukor értékei a diabétesz különböző stádiumaiban:
| Stádium |
Éhgyomri vércukorszint |
Nem-éhgyomri vércukorszint |
Cukorterheléses vizsgálat (OGTT) |
| Diabétesz |
≥ 126 mg/dl (≥ 7,0 mmol/l) |
≥ 200 mg/dl (≥ 11,1 mmol/l) |
≥ 200 mg/dl (≥ 11,1 mmol/l) |
| Prediabétesz (károsodott glukoreguláció) |
≥ 110 < 126 mg/dl (≥ 6,1 < 7,0 mmol/l) |
|
≥ 140 < 200 mg/dl (≥ 7,8 < 11,1 mmol/l) |
| Normális |
< 110 mg/dl (< 6,1 mmol/l) |
|
< 140 mg/dl (< 7,8 mmol/l) |

A vércukorszint otthoni mérése
- Az éhgyomri vércukorteszt elvégzése 40 év felett 3 évenként indokolt a 2-es típusú cukorbetegség szűrése céljából. Elhízott, magas vérnyomással rendelkező vagy hipertrigliceridémiás egyéneknél, illetve azoknál, akiknek családjában előfordult már diabétesz, korábban.
- Cukor a vizeletben (glukosuria): a vizelettel történő cukorürülés 15 mg/dl-ig tekinthető normálisnak. Efelett az érték felett – kevés kivételtől eltekintve – a diabétesz bizonyított.
- Cukorterheléses vizsgálat (orális glukóz-tolerancia teszt, OGTT): 10 orás koplalás és az éhgyomri vércukorszint meghatározása után 75 g cukrot tartalmazó folyadékot iszik a beteg. A vércukorszint újbóli meghatározása a cukorterhelés után 2 órával történik. Normális esetben a vércukorszint nem marad emelkedett, hiszen az inzulin eltünteti a vérből a felvett cukrot. Cukorbetegség esetén a vércukorszint emelkedett marad (lásd táblázat).
- Ketontestek: a ketontestek (pl. béta-hydroxylbutirát, acetoacetát, aceton) koncentrációja ketoacidózisos kóma esetén megemelkedik a vérben.
- HbA1c: az ún. HbA1c egy hosszútávú-vércukorszint jelző paraméter. Segítségével megitélhető az elmúlt 6-10 hét átlagos vércukorszint értéke. A HbA1c a vörösvértesteket pirosra festő hemoglobin egy alegysége, amely a glükózt kötni képes. A HbA1c-értéket százalékban szokás megadni. Minél magasabb a vércukorszint, annál több hemoglobin alegység köt cukrot. A kötés egy darabig instabil, de pár óra múlva stabilizálódik és vissza nem fordítható lesz: a cukor nem tud többé leválni a hemoglobinról. Átmeneti magas vércukorértékek ezáltal a HbA1c-értékkel alig mutathatók ki, ellenben a múltbeli átlagos érték jól látszik. Egészségeseknél az érték 4-6%. Mivel a normális tartomány laborról-laborra változik, minden egyes leletnek tartalmaznia kell az adott labor határértékeit. A cukorbetegség kezelése során fontos a HbA1c-érték normális tartományban tartása, hiszen csak így lehetséges a hosszútávú szövődmények lehetőség szerinti elkerülése.
- C-peptid: a C-peptid a proinzulin egy része és az inzulinnal megegyező mértékben szabadul fel a hasnyálmirigyből. Mivel a C-peptid sokkal stabilabb az inzulinnál (az inzulin felezési ideje csak pár perc), könnyebb mérni. A C-peptid mérése segít elkülöníteni az 1-es típusú diabéteszt (abszolút inzulinhiány: C-peptid alacsony vagy hiányzik) a 2-es típustól (inzulinrezisztencia: C-peptid magas).
Akut komplikációk
Diabéteszes kóma
Inzulin hiánya, illetve különböző okokból történő aluladagolása diabéteszes kómát (latinul: coma diabeticum) okozhat. Ez a cukorbetegség legveszélyesebb komplikációja, életveszélyes állapot. A vércukorszint az 1000 mg/dl-t is elérheti (120-ig normális). Az esetek 25%-ban a cukorbetegség éppen a diabéteszes kóma kapcsán kerül felismerésre. Az inzulinhiány – már diagnosztizált betegeknél – felléphet az injekció elmaradása esetén, túl alacsony dózis adása után, vagy a vércukorszint hibás mérése kapcsán. Bizonyos állapotokban a szervezetnek a szokásosnál több inzulinra van szüksége (tüdőgyulladás, húgyuti fertőzések, diéta hiba, terhesség, operáció, szívinfarktus, hyperthyreosis). A különböző fertőzések jelentik a diabéteszes kóma leggyakoribb kiváltó okát.
Míg az 1-es típusú diabéteszre a ketoacidózisos kóma a jellemző, a 2-es típusú cukorbetegségben inkább az ún. hiperozmoláris kóma lép fel.
- Ketoacidózisos kóma: Az inzulinhiány következtében megemelkedik a vércukorszint (hiperglikémia), a sejtek nem képesek a glükóz felvételére, ellenben energiára van szükségük. Ennek következtében, és mert a hiányzó inzulin a folyamatot nem gátolja, megindul a zsírraktárak lebontása zsírsavakra (lipolízis) és ketontestek képződése a májban. A ketontestek (pl. aceton) miatt jellemző, hogy a betegeknek "acetonos leheletük" van. Mivel mind a zsírsavak, mind a ketontestek savas kémhatásúak, a vért kórosan savanyúvá teszik és metabolikus acidózis alakul ki. Az acidózist a beteg a légzésével próbálja kompenzálni, így jön létre a jellegzetes Kussmaul-légzés. A megemelkedett vércukorszint következtében a vesék egy bizonyos határérték felett nem képesek a cukor visszatartására, az a vizelettel kiürül és ozmotikusan vizet visz magával. A beteg rengeteg vizet veszít és kiszárad (dehidráció). A hiperglikémia következtében a cukor vizet szív ki a sejtekből. Erre az ún. sejten belüli dehidrációra az idegsejtek a legérzékenyebbek és ennek következtében nem képesek a további normális működésre, a tudatállapot beszűkül és kóma alakul ki.
- Hiperozmoláris kóma: a 2-es típusú cukorbetegre jellemző relatív inzulinhiány következtében megemelkedik a vércukorszint, de a minimális saját inzulintermelés meggátolja a lipolízist és a ketontestképződést és ezzel az acidózis kifejlődését.
A diabéteszes kóma tünetei:
|
Hiperozmoláris kóma |
Ketoacidózisos kóma |
| Diabétesz típus |
jellemzően 2-es típusú diabétesz |
jellemzően 1-es típusú diabétesz |
| Kialakulása |
lassú, fokozatos kezdet |
Kussmaul-légzés, hasi fájdalom |
| Pre-kóma |
étvágytalanság, szomjúságézés, sok ivás, sok vizelet, gyengeség, gyors légzés, kiszáradás jelei |
| Kóma |
kiszáradás (dehidráció), sokk, gyors pulzus, vérnyomás csökken, oligouria, anuria |
| Labor |
Hiperglikémia: > 600 mg/dl, hiányzó ketontest, nincs ketonuria, nincs acidózis |
Hiperglikémia: > 300 mg/dl, plazmaketon: > 300 mg/dl + ketonuria, acidózis |
Alacsony vércukorszint (hipoglikémia)
Inzulin túladagolása vagy a táplálékkal való túl kevés szénhidrát felvétele hipoglikémiát okoz. A hipoglikémia fogalma nem pontosan definiált, általánosan alacsony vércukorszintről beszélünk, ha a vércukorszint 40-60 mg/dl (2,2-3,33 mmol/l) alá esik. Súlyos hipoglikémia esetén a diabéteszes beteg általában külső segítséget igényel, mert egyedül nem képes megfelelő reakciókra.
A hipoglikémia egy patológiás (kóros) állapot, mely ennek megfelelően kellemetlen érzetekkel társul. Normális esetben egy idegi és hormonális ellenreguláció lép működésbe és a vércukorszint megemelkedik. Mivel a szervezet (elsősorban a máj és az izom) komoly glükóztartalékokkal rendelkezik, valamint a máj folyamatosan képes a glükóz újratermelésére (glükoneogenezis), a kiváltó októl függően a szervezet képes a vércukorszint megemelésére és ezzel a hipoglikémia megszüntetésére.
A hipoglikémia tünetei az idegi és hormonális ellenreguláció következtében lépnek fel és egyénenként jelentősen különbözhetnek.
Tipikus kezdeti tünetek:
- viszketés
- sápadtság
- "hideg izzadás"
- remegés
- hányás
- összecsukló térd
- gyors szívverés
- idegesség
- koncentrációzavar
- farkasétvágy
Előrehaladott hipoglikémia:
Kezelése: Hipoglikémia gyorsan felszívódó cukrok fogyasztásával megszüntethető. Lassan felszívódó cukrok (pl. rozskenyér) vagy zsírral együtti fogyasztás (csokoládé) nem ajánlott. Vészesetben, illetve eszméletlen betegnél szükség lehet glükóz intravénás adására, hiszen eszméletlen beteget tilos és életveszélyes szájon át táplálni a félrenyelés és fulladás (aspiráció) veszélye miatt. Mikor az intravénás applikáció lehetetlen, szóba jöhet glukagon intramuszkuláris (izomba történő) adása is.
Hosszútávú szövődményei
Érrendszeri szövődmények
Az érrendszeri szövődményeket két csoportra lehet osztani: az ún. makroangiopátiára és mikroangiopátiára.
Makroangiopátia
Régóta fennálló cukorbetegségben a közepes és nagy átmérőjű verőerek (artériák) károsodása léphet fel. A károsodás lényegében az artériák átlagosnál gyorsabban kifejlődő érelmeszesedését jelenti és már viszonylag fiatal korban jelentkezhet. A makroangiopátia kifejlődését elősegíti a magas vércukorszint, a vérzsírok eltérései és a magas vérnyomás is. Leggyakrabban a szív koszorús erei (szívinfarktus), az agyi erek és a végtagok (elsősorban a láb, lásd: diabéteszes láb szindróma) artériái érintettek.
Mikroangiopátia
A kis verőerek (artériák) és a hajszálerek (kapillárisok) specifikus elváltozásai. A magas vércukorszint hatására a kis erek bazális membránja megvastagodik. Ez valószínűleg a bazális membrán egyes fehérjéinek cukor általi glikozilálódása miatt történik. A bazális membrán a betegség előhaladásával egyre vastagabb lesz. Jól beállított betegeknél, ahol a vércukorszintek kellően be vannak állítva, a folyamat lassabban zajlik.
Az alábbi specifikus mikroangiopátia formák alakulhatnak ki:
* Diabéteszes nefropátia (diabéteszes vesekárosodás) a 25 éve diabétesz betegek kb. 35%-ában jelentkezik. A mikorangiopátia a vese kis ereit károsítja, melyek a vizelet szűrését végzik. Első tünete, hogy a vizelettel több fehérje (albumin) ürül (albuminuria). 30 mg/nap albuminuria még normálisnak tekinthető. Amennyiben az albuminuria 30-300 mg/nap közé emelkedik, mikroalbuminuriárol beszélünk, amely a vesekárosodás egy korai jelének tekinthető. Makroalbuminuria (300 mg/nap albuminürítés felett) már vesekárosodásra utalhat, melyet a szérum kreatinin szint ellenőrzésével lehet kimutatni. A vesekárosodás rendszerint magas vérnyomással társul, melyet kezelni kell. Végstádiumban szükséges lehet a művesekezelés.
- Diabéteszes retinopátia a szem, ezen belül a recehártya (retina) megbetegedése. 1-es típusú diabétesz betegeknél 15 év után kb. 90%-ban, 2-es típusú diabeteszben 25%-ban jelentkezik. Európában a szerzett vakságok 30%-a diabétesz következtében történik. Enyhébb forma a nem-proliferatív retinopátia, amelynél a szemfenéken mikoraneurizmák, vérzések lépnek fel. A súlyosabb forma, a proliferatív retinopátia során a szemfenéken érújdonképződések lépnek fel, az új erek megrepedhetnek és a retina előtt a látást elhomályosító nagy vérömlenyek keletkezhetnek. A vérzés áttörhet az üvegtestbe és a látás elveszhet. A retinopátia időbeni felismerése szemfenékvizsgálattal történik. Látáspanaszokat csak a súlyosabb elváltozások okoznak. A rendszeres kontrollvizsgálat fontos, hiszen az időben elvégzett lézerkezelés ma már az esetek többségében a retinopátia megállítását és a látás megtartását eredményezi. A megelőzés legfontosabb módja a vércukor megfelelően alacsony szinten tartása.
- Diabéteszes neuropátia az idegek diabétesz során kialakuló bántalma. Kialakulása függ a betegség tartamától és a vércukor beállításától. 10 év diabétesz után a betegek kb. 50%-ának van neuropátiája. Oka nem teljesen ismert, feltehetően az idegeket ellátó kiserek cukor általi károsodása okozza. Leggyakoribb formája az ún. szenzoros neuropátia, mely az érzőidegek megbetegedése és a kezek, lábak kesztyű, illetve zokniszerűen fellépő fájdalmával, zsibbadásával jár. A beteg fájdalomérzékelése csökken, ami miatt a sérüléseket nem vagy csak későn veszi észre. Ritkább az ún. motoros neuropátia, mely az izmok sorvadását okozza. Gyakran jelentkezik a vegetatív idegek neuropátiája, mely a belső szervek működésének zavarát okozhatja: szapora szívverés léphet fel, potenciazavarok, a gyomorürülés lassulhat, székrekedés vagy éppen rohamokban jelentkező hasmenés alakulhat ki. Jellemző, hogy a koszorús erek elzáródása (lásd: makroangiopátia) fájdalommentesen zajlik ("néma szívinfarktus"). A neuropátia B-vitaminok adásával mersékelhető, de igazán megfelelő kezelés ma még nem létezik. Különböző védő intézkedéssel (lábápolás, védőbetét, vedőcipő) elkerülhetőek a súlyosabb következmények. A legfontosabb megelőző módszer a vércukor tartósan alacsony szinten tartása.
- Diabéteszes láb szindróma a cukorbetegség "komplex szövődmény"-e. Ez esetben a diabéteszes neuropátia – a perifériás érző és mozgató, valamint a vegetatív idegek károsodása – társul a többé-kevésbé fennálló közepes- és nagyér károsodásokkal (makroangiopátia). Az érző idegek károsodása miatt csökken a fájdalomérzés, aminek következtében akár napokon-heteken át észrevétlenül maradhatnak a különféle eredetű sérülések. A mozgató idegek károsodása a láb izmainak sorvadását okozza. Ennek következtében a lábfej eldeformálódhat, mely a sérülések fellépését tovább segíti (cipő könnyebben feltöri). A folyamatot a vegetatív idegek károsodása erősíti. Ezzel párhuzamosan a neuropátiás bőr kiszárad, sérülékennyé válik, a sarkak berepedhetnek. A talp egyes pontjaira jutó nyomás megemelkedik és a túlnyomás - melyet a beteg érzéskiesés miatt többnyire nem érez - szövetelhalást okoz. Fekély képződhet és ennek elfertőződése egy vagy több lábujj elhalásához vezethet, ami az ujjak vagy a láb amputációját tehetik szükségessé. Ezért fontos a láb ápolása, rendszeres ellenőrzése és a diabéteszes láb kialakulásának megelőzése.
Hipertrigliceridémia
A triglicerid szint megemelkedése a vérben.
Hipoaldoszteronizmus
Az alacsony renin szint miatt alakul ki és hyperkalémiát, hyponatriémiát, metabolikus acidózist és egyes esetekben alacsony vérnyomást okozhat.
Kezelése
A kezelés a cukorbetegség különböző típusaiban különböző módon történik.
1-es típusú cukorbetegség
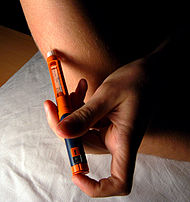
Inzulin adása a bőr alatti kötőszövetbe inzulin toll segítségével
Az 1-es típusú cukorbetegségben a kezelés azonnal inzulinnal kezdődik, hiszen a betegség ezen formájában a béta-sejtek pusztulása következtében nincs elegendő inzulintermelés.
2-es típusú cukorbetegség
A 2-es típusú cukorbetegségben a kezelés lépcsőzetesen épül fel. Első lépcsőben, a betegség kezdetén ajánlott az életmódváltoztatás, diétával, testsúlycsökkentéssel, sporttal. A betegség előrehaladásával, ha az első lépcső már nem elégséges, tablettás antidiabetikus gyógyszerek adására kerül sor (monoterápia, második lépcsőfok). Ezek a gyógyszerek csökkentik a vércukorszintet, növelik az inzulin hatását, és a betegség ezen típusára jellemző inzulinrezisztencia ellen hatnak. A betegség további szakaszában az antidiabetikus gyógyszerek kombinációja válik szükségessé (harmadik lépcsőfok). A betegség további előrehaladásával, amikor a béta-sejtek kimerülése megindul, a tablettás készítmények mellett szükség lehet hosszú hatású inzulinkészítmények esti adására (negyedik lépcsőfok). Az utolsó szakaszban (ötödik lépcsőfok) a béta sejtek kimerültek és innentől kezdve az inzulint teljesen pótolni kell.
Hasnyálmirigy illetve szigetsejt átültetés
A cukorbetegség kezelésében kézenfekvő megoldás lenne az elpusztult szigetsejtek pótlása, mellyel a hiányzó inzulin-elválasztás problémája oldódna meg. Erre az egész hasnyálmirigy vagy csak a szigetsejtek átültetésének keretében van lehetőség.
A hasnyálmirigy átültetés során a donor egész hasnyálmirigyét beültetik a diabéteszes beteg szervezetébe. A szigetsejt átültetés azt jelenti, hogy a donorok hasnyálmirigyéből izolált Langerhans-szigetsejteket egy katéter segítségével a máj érrendszerébe juttatják, ahol azok letelepednek és megmaradnak. A kezelés alapja az a gondolat, hogy ha a hasnyálmirigy mindössze 3%-át kitevő Langerhans-szigetekre van csak szükségünk, akkor minek ültessük be a maradék 97%-ot. A szigetsejt átültetésnek több előnye van. Egyrészt a műtét véghezvitele technikailag sokkal egyszerűbb (pl. a hasfalat nem kell felnyitni hozzá, ereket nem kell összekötni) és ezzel a műtéttel járó komplikációk csökkennek. A beavatkozás egyszerűbb volta miatt azt meg lehet ismételni, ha elsőre nem sikerült elérni az inzulinmentességet. Másrészről, mivel csak a szigetsejtek és nem az egész szerv kerül átültetésre, az idegentest-reakció és így a kilökődés veszélye csökken. A transzplantátum kilökődése esetén a hasnyálmirigy emésztő enzimjei megmaradnak, hiszen nem kerültek eltávolításra. Az egész szerv átültetése esetén ilyenkor azokat is pótolni kell. A szigetsejt átültetés sikere esetén a betegnek nincs többé szüksége inzulin adagolására. Mivel ez csak az átültetések kb. 25%-ában fordul elő, részsikernek kell tekinteni, ha az inzulinadagot csökkenteni lehet vagy az anyagcsere javult.
A szigetsejt átültetés hátulütője, hogy immunszupresszív szerek (a szervezet saját védekezőképességét - immunrendszerét - elnyomó gyógyszerek) szedésére van szükség, hogy az immunrendszer az idegen sejteket ne lökje ki, pusztítsa el. Ezeknek a gyógyszereknek azonban komoly mellékhatása, hogy a szervezetet fogékonyabbá teszik a fertőző betegségek iránt. Mivel ezeknek a gyógyszereknek az átültetés során elkerülhetetlen, elsősorban azoknál a betegeknél jön szóba szigetsejt átültetés, akiknél már sor került, vagy szükség van veseátültetésre, így mindenképpen kapnák ezeket a gyógyszereket.
A veseátültetés nélküli (izolált) hasnyálmirigy vagy szigetsejt átültetés csak ritkán jön szóba. A lehetséges indikációk a másképp be nem állítható, nagyon ingadozó vércukorértékekkel járó diabétesz, a gyakori alacsony vércukor (hipoglikémia), különösen, ha eszméletvesztéssel jár, és a beteg az előjeleket nem érzi meg. Szóba jön még gyorsan romló szemészeti szövődmények esetén is. Ilyenkor mindig gondosan mérlegelni kell az immunrendszert gátló gyógyszerek alkalmazásának kockázatát. A Gießeni Protokoll a szigetsejt átültetést az 1-es típusú cukorbetegek egy kis részének ajánlja. A kontraindikációk közé tartozik a 18 év alatti és a 65 év feletti kor, ha a betegség 35 év felett jelentkezett, ha a betegség még kevesebb mint 10 éve tart, túlsúly és inzulinrezisztencia. 2002-ig 583 bejelentett szigetsejt átültetést hajtottak végre. A műtétet végző fontos európai központnak számítanak a Gießeni Egyetem (Universität Gießen) Németországban, valamint Milánó és Genf. Észak-Amerikában fontos centrumok Minneapolis, Miami, Pittsburgh és St. Louis az Egyesült Államokban, valamint a kanadai Edmonton.
Az inzulinpumpa elterjedésével a diabetes mellitus komplikációi gyakran kivédhetőek, és átültetésre nem kell, hogy sor kerüljön.
A cukorbeteg teendőit a "Jogok és kötelezettségek a diabétesz gondozásban" szócikk alatt foglaltuk össze. A cukorbetegek diétájáról bővebben a "Cukorbetegek diétája" szócikkben olvashat.
Megelőzése
A betegségre hajlamos egyéneket ma még nem tudjuk megóvni a betegség kialakulásától, de a rizikófaktorok csökkentése, a diagnózis korai felállítása és a kezelés mihamarabbi elkezdése a szövődmények kifejlődését csökkentheti.
Az 1-es típusú diabéteszre hajlamos embereket olyan családokban érdemes keresni, ahol ilyen betegség előfordult. Ha az apa beteg, annak a valószínűsége, hogy a gyerek is beteg lesz, 5%. Az anya betegsége esetén kevesebb: 2,5%. Mindkét szülő érintettsége esetén a valószínűség emelkedik: 20%. Ezeket a betegeket immunmarkerekre szűrni lehet és pozitivitás esetén célzott vizsgálatokat kell végezni a diabétesz kizárása céljából (pl. cukorterheléses vizsgálat).
A 2-es típusú diabétesz öröklődése sokkal kifejezettebb, de nem köthető immunmarkerekhez. Egy szülő megbetegedése esetén a gyerek diabéteszének valószínűsége 50%. A betegségre hajlamos egyéneket tehát diabéteszes családokban érdemes keresni, illetve azoknál, akiknek családjában gyakoriak az érrendszeri betegségek. Tágabb értelemben veszélyeztetettek a metabolikus szindróma tüneteit hordozók is. Családi halmozódás esetén kifejezetten fontos a rizikófaktorok (elhízás, dohányzás, hipertrigliceridémia) csökkentése.
Betegség vagy állapot
Mindkettő, és ugyanakkor egész pontosan egyik sem. A cukorbetegség olyan kóros állapot, amely megfelelő feltételek mellett csaknem normalizálható. Ekkor a cukorbeteg nem betegnek, hanem csaknem egészséges embernek tekinthető.
A diabétesz a feltételes egészség állapota, amely a feltételek be nem tartása esetén súlyos, előbb-utóbb végzetes kimenetelű betegséget jelent.
Foorás: wikipédia
|

